Еще несколько десятилетий назад диагноз «бесплодие» звучал как приговор. Единственным шансом стать родителями в этом случае было усыновление. Но репродуктивные технологии развивались стремительно, и сегодня экстракорпоральное оплодотворение (далее — ЭКО) уже не воспринимается как что-то необычное. Между тем, вокруг детей, зачатых с помощью ЭКО, по-прежнему много мифов. Расскажем о показаниях, противопоказаниях процедуры, шансах на успешное зачатие, выборе пола ребенка.
Что такое экстракорпоральное оплодотворение (ЭКО)
По данным специалистов ВОЗ, в мире около 5% людей страдает от бесплодия. Исходя из этих данных, можно предположить, что только на территории РФ проживает не менее 3 млн человек, которые не могут стать родителями¹.
Современные технологии лечения с использованием гормональной терапии и эндоскопических методов во многих случаях позволяют добиться наступления беременности и рождения здорового ребенка. Но они малоэффективны при трубном бесплодии у женщин или нарушении сперматогенеза у мужчин, когда в сперме практически отсутствуют жизнеспособные сперматозоиды. Таким семейным парам именно ЭКО дает надежду и возможность стать родителями.
Может ли ЭКО вызвать онкологическое заболевание?
«Активно этот вопрос стал обсуждаться после публикаций и новостей в СМИ о звездах (Жанна Фриске, Анастасия Заворотнюк, Анастасия Хабенская), у которых был обнаружен рак головного мозга. И вдруг кто-то вспомнил, что этих женщин объединяет не только онкологическое заболевание, но и проведенная процедура ЭКО. Итог — массовая паника, страшные истории и боязнь многих пациенток использовать методы ВРТ, даже если это их единственный шанс забеременеть. Взаимосвязь данных процессов люди объясняют дозами гормонов, которые используют для стимуляции.
Если говорить о реальных фактах, то никак и ни при каких обстоятельствах большие дозы гормональных препаратов, используемых в циклах ЭКО, не влияют на клетки головного мозга и «не заставляют» их трансформироваться в раковые. Есть гормонозависимые формы онкологических болезней, например рак молочной железы, яичников, эндометрия. Но по данным многочисленных исследований, частота возникновения этих форм рака у женщин, использующих ЭКО, сопоставима со здоровыми женщинами».

Зеберг Татьяна Игоревна
 эксперт
эксперт


Об ЭКО как о методе лечения бесплодия впервые заговорили в Великобритании в 1978 году, когда в семье Браун появилась долгожданная дочь — Луиза Джой. Супруги более девяти лет безуспешно лечились от бесплодия, а потом стали первой парой, которая прошла через экстракорпоральное оплодотворение.
В России данный метод внедрили специалисты Научного центра акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава РФ. Первый ребенок после проведения ЭКО родился в нашей стране в феврале 1986 года.
При ЭКО яйцеклетка оплодотворяется, а затем культивируется в лабораторных условиях. В дальнейшем эмбрион переносится в полость матки.
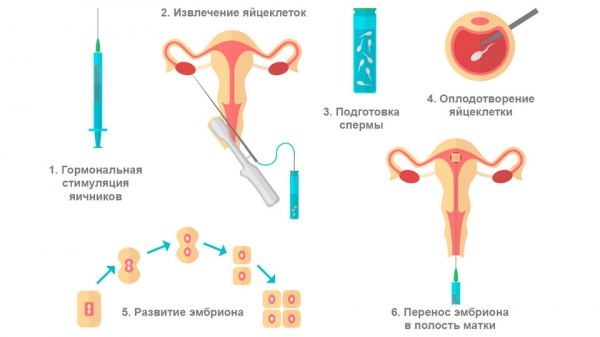
Рисунок 1. Этапы ЭКО. Изображение: bigmouse / Depositphotos
Первоначально экстракорпоральное оплодотворение проводилось врачами в естественных менструальных циклах и эффективность процедуры была достаточно низкой. Это объяснялось целым рядом причин:
- созревание только одной, значительно реже — двух яйцеклеток;
- высокий риск гибели оплодотворенной яйцеклетки;
- привязанность репродуктивной лаборатории к моменту естественной овуляции у женщины.

Шансы 50 на 50
В настоящее время предпочтение отдается проведению ЭКО в режиме контролируемой гиперстимуляции яичников. Это дает возможность одновременного созревания и получения нескольких яйцеклеток. Такой подход значительно повысил вероятность наступления беременности. И теперь эффективность программы ЭКО достигает 40%, а в некоторых центрах и 50%. При этом вероятность зачатия в естественном цикле не превышает 20–25%².
Результат применения данного метода лечения бесплодия зависит от нескольких факторов:
- причина и длительность бесплодия;
- возраст женщины;
- общее состояние здоровья будущих родителей.
Нередко парам для наступления беременности требуется проведение повторного ЭКО. Не стоит отчаиваться, если первая попытка оказалась неудачной. Врач тщательно проанализирует каждый этап процедуры, что позволит в следующем цикле устранить возможные риски и добиться положительного результата. Согласно статистическим данным, во втором цикле вероятность наступления беременности возрастает на 5%, а в третьем — на 8–10%⁴.
Как паре подготовиться к ЭКО?
«Перед вступлением в протокол ЭКО пара делает ряд обследований и, конечно, при наличии тех или иных отклонений проходит лечение. Ведь наша цель не просто получить эмбрион, а достичь беременности и родить здорового ребенка. Обязательным является назначение фолиевой кислоты, профилактических доз витамина Д. Рекомендуется включить в рацион питания продукты, богатые кислотами омега-3, нормализовать режим сна, труда и отдыха, отказаться от вредных привычек, а при избыточной массе тела и ожирении — снизить вес».

Зеберг Татьяна Игоревна
 эксперт
эксперт


Подготовка
Перед началом программы экстракорпорального оплодотворения семейная пара проходит тщательное медицинское обследование. Оно позволяет получить подробную информацию о состоянии здоровья мужчины и женщины, провести необходимое лечение выявленных заболеваний. Такой подход повышает шансы на наступление долгожданной беременности.
Программа обследования обычно включает в себя:
- УЗИ органов малого таза, щитовидной и молочных желез;
- исследование гормонального статуса;
- пап-тест — цитологическое исследование, которое позволяет выявить наличие в слизистой шейки матки измененных или злокачественных клеток;
- определение группы крови и резус-фактора;
- ряд анализов на инфекционные заболевания — ВИЧ, вирусные гепатиты B и С, сифилис, TORCH-инфекции;
- рентгенографию органов грудной клетки;
- ЭКГ;
- общий анализ крови, мочи;
- биохимический анализ крови;
- коагулограмму — исследование свертывающей системы крови;
- спермограмму — изучение качественных и количественных показателей эякулята.
Причиной отсутствия беременности во многих случаях является аутоиммунная (иммунологическая) форма мужского бесплодия. Для ее выявление показано проведение MAR-теста (от англ. «мixed agglutination reaction» — исследование на наличие антител к сперматозоидам).
При наличии показаний пациентов консультируют врачи узкой специализации — андролог, эндокринолог, маммолог. После получения всех результатов проводится осмотр, на основании которого врач делает выводы об общем состоянии здоровья и возможности вынашивания планируемой беременности.
Найди отличия
«Обычно беременность после ЭКО отличается от естественной лишь более тщательным и частым наблюдением за пациенткой после зачатия. По данным клинических рекомендаций и европейских гайдлайнов, беременные после ЭКО должны обязательно получать препараты прогестерона. Течение беременности, гестационный возраст, частота преждевременных родов, преэклампсии, инструментальных методов родоразрешения и кесарева сечения сопоставимы между ЭКО и естественной беременность. А вот вес новорожденного при беременности после ЭКО немного ниже».

Зеберг Татьяна Игоревна
 эксперт
эксперт


Как проходит ЭКО
Экстракорпоральное оплодотворение проводится в несколько этапов:
- контролируемая стимуляция яичников;
- пункция фолликулов и получение яйцеклеток;
- сдача спермы и оплодотворение;
- подсадка эмбрионов в полость матки.
На первом этапе женщине назначают тщательно подобранную гормональную терапию с учетом веса, возраста, особенностей функционирования яичников. Это позволяет добиться одновременного созревания нескольких фолликулов. За их ростом наблюдают с помощью повторных ультразвуковых исследований.
После того как фолликулы достигают определенного размера, приступают ко второму этапу процедуры. Он проводится в положении женщины лежа на гинекологическом кресле под внутривенным наркозом. Длинной тонкой иглой под контролем УЗИ врач прокалывает созревшие фолликулы и собирает их содержимое в специальную пробирку. Ее сразу передают в лабораторию, и эмбриолог приступает к поиску яйцеклеток в фолликулярной жидкости.
В отдельном кабинете мужчина собирает сперму в стерильную баночку. Врач изучает ее под микроскопом и отбирает для оплодотворения наиболее подвижные сперматозоиды.
Подготовленные мужские и женские клетки помещают в специальную чашу с питательной средой, где и происходит их слияние в течение 5–7 часов. В некоторых случаях оплодотворение проводят методом ИКСИ (ИМСИ, ПИКСИ). Его суть заключается во введение сперматозоида при помощи специальных микроинструментов в яйцеклетку.
Чашу с оплодотворенными яйцеклетками помещают в термостат и культивируют при определенной температуре несколько дней. Подсадку эмбрионов в полость матки производят на пятые сутки от момента оплодотворения. Это связано с тем, что на этом этапе развития можно с большей точностью оценить их жизненный потенциал, выбрать для переноса наиболее перспективные оплодотворенные яйцеклетки. Следует знать, что день пункции фолликула считается нулевым днем, а первым днем культивирования эмбриона — следующий после пункции день.
Процедура подсадки выполняется на гинекологическом кресле. Она относительно безболезненна, но во избежание дискомфорта по желанию женщины может быть выполнена с использованием местной анестезии. При помощи влагалищных зеркал обнажают шейку и через нее в полость матки вводится тонкий мягкий катетер. К наружной части катетера присоединяют шприц и вводят эмбрион.
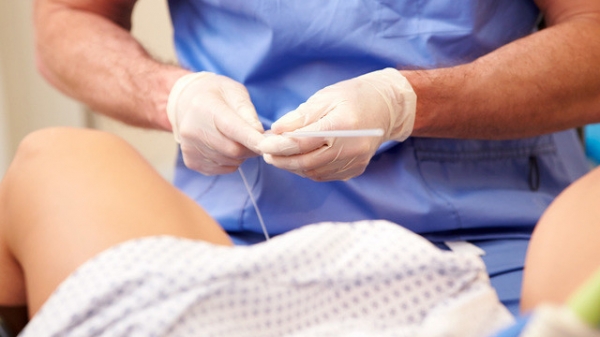
Процедура ЭКО выполняется в гинекологическом кресле и не приносит существенного дискомфорта женщине. Фото: monkeybusiness / Depositphotos
Процедура по переносу эмбриона из пробирки в маточную полость длится около 5 минут. После нее женщина должна оставаться в положении лежа 1–1,5 часа, после чего можно ехать домой.

Обычно производят подсадку одного эмбриона, реже — двух. Это делается для того, чтобы избежать многоплодной беременности. Она сопряжена с многочисленными рисками как для женщины, так и для будущего ребенка. По желанию супружеской пары остальные эмбрионы могут быть заморожены с целью использования в других циклах.
Для создания оптимальных условий имплантации плодного яйца в слизистую оболочку матки женщине рекомендуется соблюдать постельный режим и избегать даже незначительных физических нагрузок, принимать препараты для сохранения потенциальной беременности. Поэтому после этапа подсадки врачи настоятельно рекомендуют оформить больничный лист.
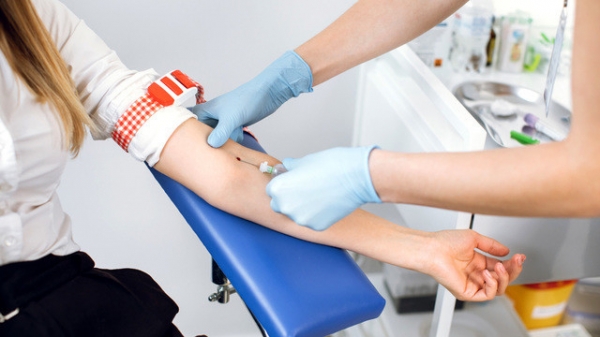
После переноса эмбрионов в полость матки необходим анализ крови на ХГЧ. Фото: sofiiashunkina@gmail.com / Depositphotos
Через 10–14 дней после переноса эмбрионов в полость матки женщина сдает анализ крови на определение уровня хорионического гонадотропина (ХГЧ). Этот гормон вырабатывается оболочками эмбриона, и его обнаружение в сыворотке крови становится подтверждением наступившей беременности. Ультразвуковое исследование матки рекомендуется проводить через 7–10 дней после выполнения анализа крови на ХГЧ.
Можно ли выбрать пол ребенка?
В большинстве стран мира при проведении ЭКО будущие родители не могут выбрать пол своего будущего ребенка. Подсадку эмбрионов конкретного пола делают только в том случае, когда женщина — носительница генов заболеваний, сцепленных с полом — гемофилии, х-связанного ихтиоза, дальтонизма и некоторых других. Эти болезни поражают только мальчиков. И при высоком риске их развития во время ЭКО женщине подсаживают в матку эмбрионы женского пола.
Если беременность наступила, женщина должна находиться под тщательным врачебным наблюдением и принимать все назначенные ей лекарственные препараты. Если же попытка ЭКО оказалась неудачной, прием медикаментов отменяют и через несколько дней у женщины наступает менструация. Она может быть обильнее и несколько болезненнее, чем обычно.
Снижает ли ЭКО риск возникновения генетических заболеваний у ребенка?
«Возможности ЭКО, а именно — получить эмбрион вне организма женщины, позволяют провести такое генетическое тестирование биопсированной ткани эмбриона (забор нескольких клеточек трофэктодермы), как ПГТ-А и ПГТ-М. Что это такое?
- ПГТ-А — предимлантационное генетическое тестирование, направленное на определение количественных хромосомных изменений (анеуплоидий).
- ПГТ-М — предимлантационное генетическое тестирование, направленное на диагностику моногенных заболеваний. Т.е. в данном случае определяются отклонения на генетическом уровне. Всем ли проводят данные исследования? Нет!
Существуют определенные показания:
- Женщины старшего репродуктивного возраста.
- Супружеские пары с привычным невынашиванием беременности в анамнезе.
- Супружеские пары с отсутствием имплантации в трех и более попытках ЭКО.
- Мужчины с тяжелым нарушениям сперматогенеза».

Зеберг Татьяна Игоревна
 эксперт
эксперт


Показания к ЭКО
Метод экстракорпорального оплодотворения применяют для лечения бесплодия, которое не удается устранить другими способами. Показаниями к ЭКО могут стать:
- трубное бесплодие — непроходимость маточных труб, которую невозможно устранить хирургическими методами;
- смешанные формы мужского и женского бесплодия;
- эндометриоз — при неэффективности проводимой терапии;
- бесплодие, обусловленное шеечным фактором — при неэффективности внутриматочной инсеминации;
- абсолютное бесплодие, связанное с отсутствием яичников, преждевременной менопаузой (проводится с использованием донорских яйцеклеток);
- эндокринное бесплодие при отсутствии эффекта от проводимого лечения;
- неустановленные формы бесплодия.

При отсутствии противопоказаний экстракорпоральное оплодотворение может проводиться не только для семейных пар, но и незамужних женщин.
Основные показания к проведению экстракорпорального оплодотворения методом ИКСИ:
- отсутствие сперматозоидов в эякуляте;
- неспособность сперматозоидов проникнуть в яйцеклетку;
- иммунологическое бесплодие;
- низкое содержание сперматозоидов в эякуляте, нарушение их строения или подвижности.
Методика ИКСИ может быть рекомендована женщинам старше 40 лет. В этом возрасте отмечается значительное снижение овариального резерва яичников и каждая яйцеклетка очень важна. Кроме того, с возрастом оболочка женских половых клеток становится более плотной и сперматозоидам становится труднее проникнуть через нее внутрь.
Отличаются ли дети, рожденные в результате ЭКО?
«Дети после ЭКО ничем не отличаются от детей, зачатых естественным способом. Они только более долгожданные. Физическое и психическое здоровье детей определяется прежде всего генетической составляющей, факторами риска, которым подвержена женщина во время беременности и индивидуальными особенностями беременной. Ни на то, ни на другое процедуры ВРТ (вспомогательные репродуктивные технологии) никак не влияют».

Зеберг Татьяна Игоревна
 эксперт
эксперт


Противопоказания к ЭКО
Проведение ЭКО может быть ограничено в следующих случаях:
- Снижение овариального резерва. Закладка фолликулов с яйцеклетками происходит еще на стадии внутриутробного развития девочки. В течение жизни их количество постепенно уменьшается. Это связано не только с систематическими овуляциями, но и с воздействием на организм женщины различных негативных факторов. Определить овариальный резерв (запас фолликулов, которые способны созреть и дать полноценную яйцеклетку) можно по уровню антимюллерова гормона в крови и данным ультразвукового исследования.
- Наследственные заболевания, такие как невральная амиотрофия Шарко-Мари, ихтиоз, мышечная дистрофия Дюшенна, гемофилия и некоторые другие. При этих патологиях измененный ген связан с Х-хромосомой. Проведение базовой программы ЭКО с использованием собственных яйцеклеток женщины возможно только по заключению врача-генетика. При этом перед переносом эмбрионов в полость матки обязательно проводится их преимплантационное генетическое исследование.
- Состояния, при которых лечение бесплодия методом ЭКО неэффективно и требует использование суррогатного материнства, замороженных эмбрионов или донорских половых клеток.
У женщин существует целый ряд заболеваний, при которых беременность может представлять определенную опасность. Также есть патологии, которые оказывают негативное влияние на развитие плода и становятся причиной его нарушений развития. Все это — противопоказания для экстракорпорального оплодотворения. К таким заболеваниям и состояниям относятся:
- острые воспалительные заболевания внутренних органов или обострение хронических — ЭКО проводится после выздоровления или при переходе воспалительного процесса в стадию ремиссии;
- злокачественные опухоли любых органов;
- доброкачественные опухоли матки, которые требуют проведения хирургического удаления;
- любые опухоли яичников;
- приобретенные деформации или врожденные патологии матки, при которых невозможно нормальное развитие плода;
- некоторые психические заболевания (хронические расстройства психики с тяжелыми и стойкими клиническими проявлениями, наследственные патологии, высокий риск суицидальных действий);
- заболевания внутренних органов, которые сопровождаются развитием их недостаточности.
Со стороны мужчин противопоказания к методу экстракорпорального оплодотворения отсутствуют.

ЭКО решает проблему женского бесплодия. Фото: ufabizphoto / Depositphotos
Плюсы и минусы ЭКО
У любого метода лечения всегда есть как свои положительные, так и отрицательные стороны. ЭКО дает возможность стать родителями тем парам, у которых любые другие способы терапии бесплодия оказываются неэффективными. Отметим еще плюсы ЭКО:
- возможность рождения здорового ребенка в семейных парах с наследственными заболеваниями;
- шанс «отложенного» родительства — предварительная криоконсервация женских половых клеток. Проводится, например, перед лучевой или химиотерапией во время лечения онкологического заболевания.

Важно!
Не нужно опасаться подсадки замороженных эмбрионов — считается, что они обладают лучшим имплантационным потенциалом. Как показывает статистика, вероятность наступления долгожданной беременности с помощью ЭКО в этом случае возрастает.
Экстракорпоральное оплодотворение сопряжено и с некоторыми рисками:
- Синдром гиперстимуляции яичников. Он характеризуется увеличением размера яичников, повышением проницаемости сосудистых стенок. Плазма крови в результате этого пропотевает в межклеточное пространство, что приводит к развитию отеков, скоплению жидкости в брюшной и плевральной полостях. Из-за сгущения крови возрастает риск образования тромбов.
- Внематочная беременность. Вероятность развития этого состояния при ЭКО незначительно выше, чем при естественном развитии беременности.
- Многоплодная беременность. Для повышения вероятности наступления беременности при ЭКО в матку подсаживают несколько эмбрионов. При благоприятных условиях они все имплантируются, что становится причиной многоплодной беременности.
- Перекрут яичника. Это редкое осложнение, которое наблюдается при ЭКО незначительно чаще, чем при обычной беременности. Требуется экстренное хирургическое вмешательство.
Ранее существовало мнение, что экстракорпоральное оплодотворение повышает риск развития у женщины онкологических заболеваний. Но результаты нескольких крупных исследований показали, что данная репродуктивная технология не увеличивает риски развития злокачественных новообразований матки, молочных желез и яичников. По данным Европейского центра репродуктологии и эмбриологии, вероятность раковых заболеваний у женщин после ЭКО не превышает 0,00001%. Они могут развиться в том случае, если уже были до начала протокола, просто остались на тот момент недиагностированными⁴.
Минус ЭКО — необходимость длительной гормональной терапии для стимуляции роста фолликулов, индукции овуляции, поддержание прогестероновой фазы. Прием гормональных препаратов связан с риском появления у женщины целого ряда неприятных симптомов:
- прибавки веса;
- отеков;
- головной боли;
- кожных высыпаний;
- перепадов настроения.
Многие гормональные препараты вводят инъекционным путем. Это доставляет женщинам определенный дискомфорт. Помимо этого, на протяжении менструального цикла женщина должна неоднократно посещать клинику для оценки роста фолликулов и развития эндометрия.
Особенности детей после ЭКО
В 2014 году на нашей планете проживало около 7 млн людей разного возраста, которые были зачаты вне тела своих матерей. Согласно данным Российской ассоциации репродукции человека, за период с 1995 года по 2017 год в нашей стране было рождено 225 354 ребенка, зачатых при помощи ЭКО³.
Безопасность, доказанная временем
Безопасность этого метода для здоровья женщины и будущего ребенка доказана, способ прошел проверку временем. Согласно данным многочисленных исследований, экстракорпоральное оплодотворение не оказывает на здоровье детей негативного влияния. Эти результаты опровергли существовавшие ранее мифы, что они чаще заболевают онкологией или страдают от врожденных пороков развития. На вероятность возникновения заболеваний у детей влияет не способ их зачатия, а индивидуальные особенности здоровья женщины, а также генетические характеристики отца и матери.
По состоянию психомоторного развития дети после ЭКО ничем не отличаются от своих сверстников. Многие из них уже давно выросли и сами стали родителями. Это обстоятельство опровергло существовавший ранее миф, что дети, зачатые от бесплодных родителей, в дальнейшем сами будут бесплодны.
Эмбриологи отбирают для оплодотворения наиболее жизнеспособные сперматозоиды. Для предупреждения ряда наследственных заболеваний перед подсадкой эмбриона в матку проводится преимплантационная генетическая диагностика.
Заключение
Современные репродуктивные технологии обладают высокой эффективностью. Они позволяют справиться почти с любой проблемой бесплодия даже в самых сложных случаях.
Источники
Источник medportal.ru



